なぜ、いま移行期医療なのか
藤澤 知雄
最近、小児科臨床の中で「移行期医療」が注目されております。今回は数回にわたり、この移行期医療について考えてみます。
近年の小児医療の進歩により、慢性疾患を有する小児の多くが成人期まで達するようになりました。小児慢性特定疾患(難病)の95%以上が成人に達すると推定されております。しかし、慢性疾患を有する小児の生命予後は著しく改善しましたが、患児の多くは小児期に完全に治癒することは少なく、遺残症、合併症、加齢に伴う成人病に対する医療が継続的に必要です。ところが私たち、小児科医は小児期発症の慢性疾患を有して「大人になった患者」への対応に困惑することがあります。小児科医としての経験年数が長ければ長いほど、成人期の動脈硬化、高血圧、がん、などの疾患の診療経験が少なくなるからでです。このような点が問題となり、小児診療科から成人診療科への移行医療が注目されるようになったわけです。
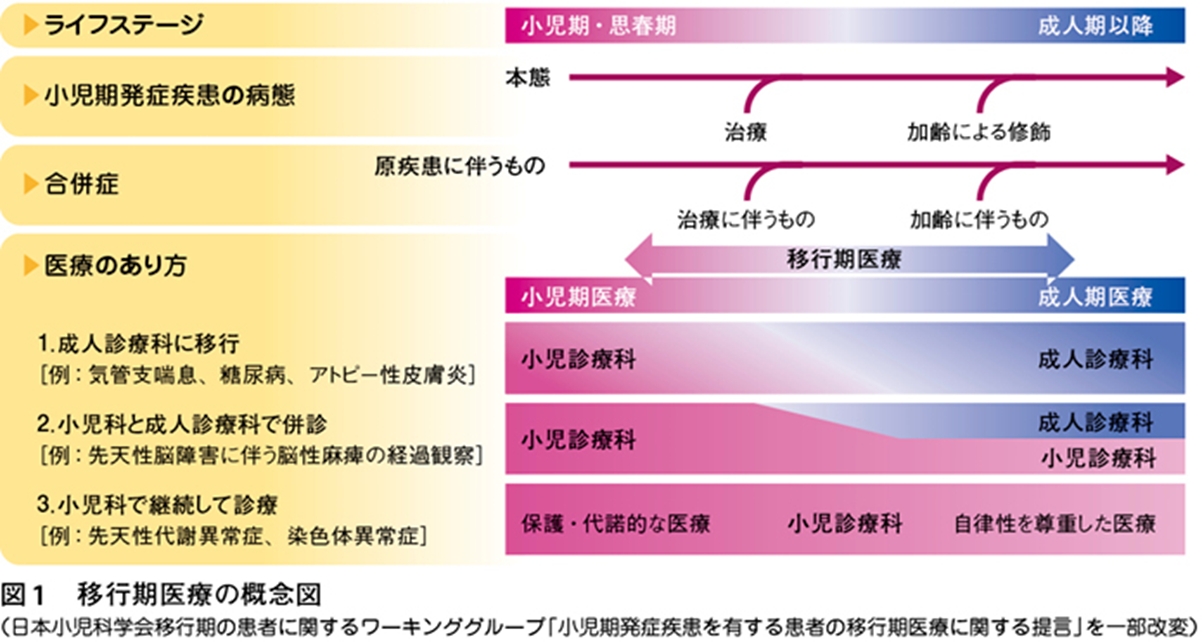
移行期=トランジションとは小児診療から成人診療へと移り変わる段階のことです。そこで行われる医療は「移行期医療」=「トランジション医療」と呼ばれます。なお「移行期」は、患者ごとにその時期は異なり、たとえば、小学校低学年から始まる移行期もあれば、重症心身障害児(者)などの20歳台で始まる移行期もあることから、最近では「移行期医療」ではなく「成人移行支援」と呼ぶことが多くなっております。
日本では2014年に日本小児科学会は、「小児期発症疾患を有する患者の移行期医療」に関する提言を発表しました。
その骨子は、
1.自己決定の原則
患者がいかなる医療を受けるかの決定権は患者や家族自身にあり、医療者側が強制的に小児診療科から成人診療科に転科してよいものではない。
2.年齢(加齢)により変化する病態や合併症への対応
小児期発症疾患の成人における医学的管理は必ずしも確立していない。とくに希少疾患や近年に長期生存が可能になってきた疾患では、不明の点ばかりである。このように加齢とともに変遷する病態の研究、適切な診療報酬の開発が不可欠である。同時に小児診療科医と成人診療科医が中心になって、これら2つの医療の担い手が、シームレスな最善の医療を提供することが期待される。
3.人格の成熟に基づいた対応と年齢相応の医療
患者の成長に合わせて、健康管理の主体を保護者・医療者から患者自身へと移していく必要がある。「自分の身体は自分で守る」というスローガンである。また医療システムの移行については「転科」「伴診」「継続」の3つがあり個人の特性にあわせた医療システムの移行が必要です。
私は、現在でも済生会横浜市東部病院と東邦大学大森病院において専門外来を続けています。初診時には赤ちゃんだった患者さんの中には成人となった方もたくさんおられます。専門外来では肝臓疾患を有する患者さんが多いのですが、成人となった患者さんがどうなったか、を確認する必要があり、調べてみました。以下、疾患別にどのように移行医療をしているかを述べます。
1)慢性肝胆道疾患
C型肝炎は小児期には肝がん例がほとんど無く、DAAの登場により、小児期に完治できるようになりました。現在12歳以上の患者にはDAAが国民健康保険医薬品に収載され、数年後には12歳以下の若年者患者に対してもDAAは適用されるでしょう。このように昔は不治の病とされたC型肝炎は小児期に完結できるようになりました。
次は、B型肝炎ですが、B型肝炎は肝臓内科医が診る機会が多く、しかも造詣が深いので、比較的スムーズに成人内科医に移行できると思います。問題は治療薬の選択でしょう。とくに核酸アナログの投与に関して肝臓内科医と小児科医の見解がわかれることであり、たとえば、小児科医には患者に対しては生涯にわたり核酸アナログを継続投与するという発想はありません。
現在、小児に対しての第一選択薬はペグインターフェロン(Peg-IFN)です。核酸アナログは耐性ウイルスの出現と妊孕性のことを考えると第一選択にはならないが、肝組織が前肝硬変状態であれば、2-3年の期間限定核酸アナログ製剤を投与することがあり、今後、この点に関してはガイドラインを早急に作る必要があります。
自己免疫性肝炎(AIH)に関しても肝臓内科医は造詣が深く、経験も多いので思春期までには成人診療科医に移行するのがよいとおもいます。
一方、原発性硬化性胆管炎(PSC)は小児のPSCは腸炎を合併する例が多く、AIHとのオーバーラップ例が比較的多いです。現在、有効な内科的治療はありません。胆管の狭窄病変や胆石症合併などに対して、内視鏡治療や外科的治療が行われることがありますが、効果は限定的であり、進行すると肝移植が必要となります。ウルソデオキシコール酸(UDCA)の投与により肝胆道系酵素が正常化する症例がありますが、予後を改善するかどうかは不明です。病期が進行し、長期的には胆汁性肝硬変から肝不全に至る予後不良な疾患です。移行期医療にあたって、診断と治療を理解し、自立して受診を継続できるよう援助・指導する必要があります。
また小児期発症のPSCはPSC/AIHオーバーラップ症例など病期の進行が速く、小児期に肝移植が行われる症例があります。思春期~成人期に病期が進行し、肝移植が必要となる症例もあります。PSCでは1親等からの生体肝移植は移植後のPSC再発率が高いので、脳死肝移植が原則となっています。今後は生体肝移植での移植後再発を抑える方法の開発、1人のドナーから肝臓を分割(スプリット)し複数のレシピエントに移植する症例を増やすなどの課題があります。
2)先天代謝性肝疾患
Wilson病は移行期医療が最も進んでおります。もともとWilson病の診療が可能な肝臓内科医は少なかったのですが、東邦大学の青木継稔先生が中心となって創設した「Wilson病研究会」と患者さんが創設した「Wilson病友の会」が中心となって、これに内科医が参入し、小児科医と内科医の密接な連携が可能になりました。Wilson病は他の希少難治性肝胆膵疾患に比べて症例数が多く、また早期に発見し適切な治療を継続すれば良好な予後が期待できます。問題は思春期にみられる怠薬であり、これを防ぐ方法、つまり患者の自立支援が大切です。
その他の先天代謝性肝疾患、たとえば糖原病、シトリン欠損症なども移行期医療では重要な疾患であるが、やはり診断した小児科医が中心になって成人になっても診ていく必要があると思います。このように筆者らの経験から、先の医療システムの移行については、慢性肝胆道疾患は成人診療科への「転科」は比較的スムーズに行えるが、先天代謝性肝疾患は「伴診」として、小児科医と内科医との連携が必要だと思います。問題は知的障害や発達障害を有する患児であるが、これは現状では「転科」「併科」は困難でしょう。現時点では、小児診療科での継続診療することになるでしょう。
以上、慢性肝疾患の移行期医療の現状を述べましたが、次回は移行期医療スムーズに行うためには何が必要なのかを考えてみます。

